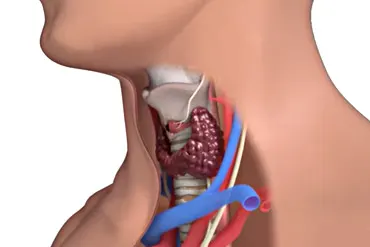
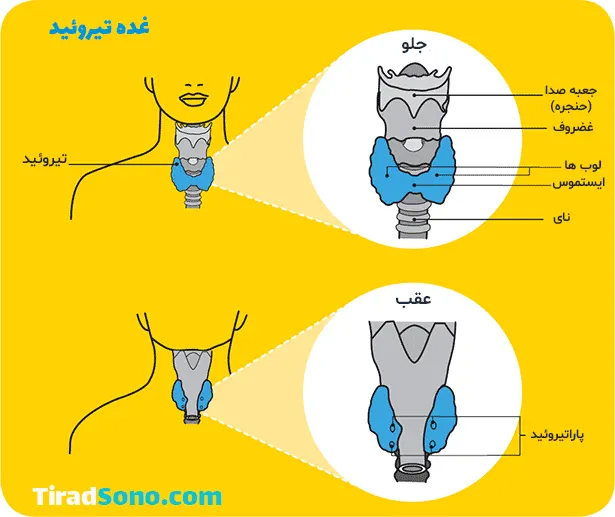
هورمون تیروئید در دو وضعیت استفاده می شود: جایگزینی عملکرد غده تیروئید، که دیگر به طور معمول کار نمی کند (درمان جایگزین) و برای جلوگیری از رشد بیشتر بافت تیروئید (درمان سرکوب). درمان سرکوب در درجه اول در بیماران مبتلا به سرطان تیروئید برای جلوگیری از عود یا پیشرفت سرطان آنها استفاده می شود.
سریع پیدا کنید
جایگزینی هورمون تیروئید یک عنصر مهم در مدیریت کلی بیماران مبتلا به سرطان تیروئید است. برای مدت زمان طولانی، سرکوب تهاجمی TSH با دوزهای بلند مدت هورمون تیروئید برای همه بیماران مبتلا به سرطان تیروئید توصیه می شد، تا با کاهش تحریک سلولهای سرطانی از عود سرطان جلوگیری کنند. اخیراً، شواهد فزاینده ای نشان داده است که مزایای محدودی برای سرکوب تهاجمی TSH در بسیاری از بیماران وجود دارد.
علاوه بر این، به نظر می رسد خطرات مهمی برای سرکوب طولانی مدت TSH برای سلامت قلب و عروق، سلامت استخوان ها و سلامت روانی از جمله توسعه پوکی استخوان، فیبریلاسیون دهلیزی و اختلالات خلقی وجود دارد که می تواند کیفیت زندگی بیماران مبتلا به سرطان تیروئید را به میزان قابل توجهی تحت تاثیر قرار دهد. مزایای جلوگیری از عود سرطان باید با خطرات جایگزینی بیش از حد هورمون تیروئید متعادل شود. بنابراین، جایگزینی هورمون تیروئید باید برای ارائه سطوح مناسب سرکوب TSH بر اساس طبقه بندی خطر پویا در بیماران مبتلا به سرطان تیروئید طراحی شود.
بهترین روش برای مدیریت بیماران مبتلا به سرطان تیروئید چیست؟
در حال حاضر بهترین روش برای مدیریت بیماران مبتلا به سرطان تیروئید، تعیین درمان جایگزین هورمون تیروئید بر اساس طبقه بندی خطر عود سرطان پس از جراحی اولیه و پاسخ بیمار به درمان بعدی است.
پس از جراحی اولیه، بیماران بر اساس آسیب شناسی جراحی و میزان متاستاز تومور، طبقه بندی می شوند.
آنها از نظر خطر عود به سه گروه طبقه بندی می شوند:
- کم (کمتر از ۵)
- متوسط (۵-۳۰)
- زیاد (۳۰-۵۰+٪)
جایگزینی هورمون تیروئید با اهداف TSH بر اساس این طبقه بندی خطر آغاز می شود. به بیماران کم خطر که سرطان آنها کاملاً برداشته شده است، از جمله بیماران لوبکتومی، دوزهای جایگزین برای ایجاد یوتیروئید با هدف TSH 0.5 تا ۲.۰ mu/L داده می شود.
بیماران در معرض خطر متوسط، اغلب با درگیری غدد لنفاوی، سرکوب خفیف TSH خود را با جایگزینی هورمون تیروئید با هدف TSH 0.1 تا ۰.۵ mu/L انجام می دهند. به بیماران در معرض خطر از جمله افرادی که بیماری متاستاتیک گسترده یا برداشتن ناقص دارند، دوزهای بیشتری از هورمون تیروئید با هدف TSH کمتر از ۰.۱ mu/L برای جلوگیری از عود سرطان داده می شود.
وضعیت بیماران سرطان تیروئید بعد از درمان
در ویزیت های بعدی، بیماران از نظر پاسخ به درمان کلی سرطان ارزیابی می شوند و در چهار گروه طبقه بندی می شوند:
- پاسخ عالی به درمان (شواهدی مبنی بر عود سرطان)
- پاسخ ناقص بیوشیمیایی (افزایش سطح نشانگر تومور تیروگلوبولین)
- پاسخ ناقص ساختاری (بیماری موضعی یا متاستاتیک موجود)
- پاسخ نامشخص (یافته های تصویربرداری غیر اختصاصی یا افزایش جزئی سطوح نشانگر تومور).
بیماران با ریسک بالای عود، و همچنین افرادی که پاسخ ناقص ساختاری دارند، بیشترین سرکوب TSH را دارند و بر این اساس تحت درمان قرار می گیرند.
در بیماران با پاسخ عالی به درمان بدون شواهدی از بیماری، درمان با هورمون تیروئید حتی در بیماران با خطر بالا پس از ۵ سال می تواند کاهش یابد. در صورت عود بیماری، ممکن است در آینده دوز بیشتری از درمان هورمون تیروئید توصیه شود.
هورمون تیروئید چگونه جایگزین میشود؟
به طور خلاصه، جایگزینی هورمون تیروئید باید به طور جداگانه بر اساس خطر ابتلا به عود سرطان تیروئید و همچنین پاسخ آنها به درمان در طول زمان برای جلوگیری از تحت درمان بیماران در معرض خطر بالا و درمان بیش از حد بیماران کم خطر، به صورت جداگانه انجام شود. خطر رشد و عود سرطان تیروئید باید با خطر عوارض جانبی طولانی مدت سرکوب بیش از حد متعادل شود.